Effektive und präventive Parodontaltherapie
Fakten zu Parodontose
| Definition: | Entzündungen des Zahnhalteapparates sowie langfristiger Gewebeabbau |
|---|---|
| Ursachen: | unzureichende Zahnhygiene, Zahnfleischentzündungen, falsch sitzender Zahnersatz, Rauchen, Zähneknirschen |
| Symptome: | Zahnfleischrötungen, -schwellungen, -bluten, Zahnfleischtaschenbildung, Mundgeruch bis hin zu Zahnfleischrückgang, Zahnlockerungen und Abbau der Knochensubstanz |
| Betäubung: | Lokalanästhesie |
| Behandlungsdauer: | abhängig vom Schweregrad der Erkrankung |
Bei einer Parodontitis handelt es sich um eine chronische Entzündung des Zahnhalteapparats. Die umgangssprachlich auch als Parodontose bezeichnete Erkrankung ist die häufigste Ursache für Zahnverlust. Parodontose tritt bei rund 60 Prozent aller Patienten im Erwachsenenalter auf und steht damit noch vor der Karies. Trotzdem wird die sich schleichend entwickelnde Erkrankung häufig unterschätzt. Bleibt eine Parodontose unbehandelt, führt sie unweigerlich zum Verlust eines oder mehrerer Zähne. Frühzeitig erkannt hat die Erkrankung gute Heilungschancen. Und auch der Patient kann im Vorfeld eine Menge zur Vorbeugung tun.
Erfahrungen und Bewertungen unserer Patienten
Häufig gestellte Fragen zur Parodontose
Was macht eine Parodontose so gefährlich?
Eine unbehandelte Parodontose ist nicht nur schädlich für den Mundraum. Die Bakterien gelangen über den Mund in den gesamten Körper oder sogar in die Blutbahn, wo sie Herz-Kreislauf-Erkrankungen verursachen können.
Wann sollte eine Parodontose behandelt werden?
Die Parodontose schreitet meist langsam voran und wird deshalb oft erst gar nicht erkannt. Allerspätestens wenn die Patienten unter Schmerzen leiden oder Zähne sich lockern und die Parodontose vom Zahnarzt erkannt wird, sollte diese auch behandelt werden. Allgemein gilt, je früher eine Parodontose behandelt wird, umso besser, da diese Erkrankung bis hin zum Zahnverlust führen kann. Eine regelmäßige Kontrolluntersuchung lässt das Problem vom Zahnarzt bzw. seinen Prophylaxeassistentinnen rechtzeitig erkennen.
Ist eine Parodontosebehandlung schmerzhaft?
Um eine Parodontose zu behandeln setzen wir in unserer Zahnarztpraxis eine lokale Betäubung ein. Deshalb haben die Patienten während der Behandlung keinerlei Schmerzen. Lediglich nach der Behandlung können leichte Schmerzen auftreten, die sich mit den gängigen Schmerzmitteln und durch Kühlen gut eindämmen lassen.
Wie lange dauert eine Parodontosebehandlung und muss sie wiederholt werden?
Die Dauer der Parodontosebehandlung hängt von dem Schweregrad der Erkrankung ab und ist daher individuell unterschiedlich. Im Rahmen einer Kontrolluntersuchung einige Wochen nach der Erstbehandlung überprüfen wir, ob sich die Entzündung vollständig zurückgebildet hat. Ist dies nicht der Fall, kann eine chirurgische Korrekturbehandlung erfolgen.
Ist die Parodontose nach der Behandlung sofort verschwunden?
Die Zahnfleischentzündung benötigt in der Regel mehrere Wochen, um sich vollständig zurückzubilden. Einige Wochen nach der Behandlung empfangen wir unsere Patienten daher erneut in unserer Zahnarztpraxis, wo wir das Behandlungsergebnis im Rahmen einer Kontrolle überprüfen.
Kann die Parodontose nach der Behandlung erneut auftreten?
Unsere Patienten sollten ihre regelmäßigen Kontrolluntersuchungen und professionelle Zahnreinigungen beim Zahnarzt wahrnehmen und auch selbst auf eine suffiziente Zahnreinigung achten, um Rezidive möglichst rechtzeitig zu erkennen. Werden all diese Punkte beachtet, ist es unwahrscheinlich, dass die Parodontitis erneut auftritt.
Wann darf man nach der Parodontosebehandlung wieder essen?
Nach der Parodontosebehandlung sollten Sie vorerst abwarten, bis die Betäubung vollständig abgeklungen ist. Anschließend dürfen Sie wieder wie gewohnt essen oder trinken, sollten aufgrund der Wunden allerdings noch auf sehr heiße oder sehr kalte Speisen oder Getränke verzichten.
Übernimmt die Krankenkasse die Kosten für eine Parodontosebehandlung?
Im Falle einer Parodontose besteht die Möglichkeit einer Kostenübernahme durch die Krankenkasse. Einige Leistungen, wie zum Beispiel ein Bakterientest, sind jedoch reine Privatleistungen und werden von der gesetzlichen Krankenversicherung nicht übernommen
Was versteht man unter Parodontitis?
Der Zahnhalteapparat (Parodontium) ist ein komplexes System verschiedener Komponenten, die eine anatomische Einheit bilden. Dazu gehören nicht nur Zahnfleisch, Zahnwurzeln und Kieferknochen – auch die Wurzelhaut, die die Zahnwurzeln einhüllt, Nerven und Blutgefäße sowie der Wurzelzement in der Zahnwurzel sind integrativer Teil des Zahnhalteapparats. In gesundem Zustand sind die Zahnwurzeln mittels Haltefasern fest im Kieferknochen verankert und der Zahn ist innig mit dem Zahnfleisch verbunden. Eine Entzündung des Parodontiums wirkt sich auf all diese Komponenten aus. Im ersten Stadium einer Parodontalerkrankung entsteht eine Entzündung des Zahnfleischs, die in der Regel durch bakterielle Besiedlung der Zahnfleischränder bedingt ist. Im weiteren Verlauf geht das Zahnfleisch zurück und der gesamte Zahnhalteapparat beginnt sich zurückzubilden. Der knöcherne Unterbau wird geschwächt – die Zähne verlieren an Halt, lockern sich und fallen schließlich aus. Nur eine rechtzeitige Behandlung kann irreparable Schäden am Zahnhalteapparat verhindern.
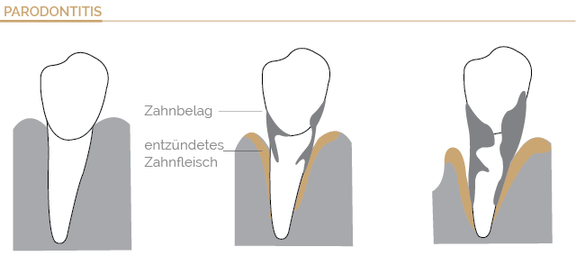
Wie entsteht eine Parodontose?
Die Mundhöhle ist auch bei der minutiösesten Zahnhygiene kein keimfreier Raum. Beim gesunden Menschen bevölkern Hunderte von Bakterien die Mundhöhle. Bakterien sind Teil des Körpersystems und übernehmen im Organismus sinnvolle Aufgaben. Die Tatsache, dass einige der sich in der Mundhöhle befindlichen Bakterien eine Parodontitis initiieren und unterhalten können, ist heute allgemein akzeptiert. Unstrittig ist auch, dass neben der mikrobiologischen Komponente eine Dysregulation auf immunologisch-inflammatorischer Ebene ebenfalls eine bedeutende Rolle für das individuell unterschiedliche klinische Bild einer Parodontitis spielt. Erst wenn das Gleichgewicht durch unzureichende Mundhygiene aus den Fugen gerät, können schädliche Bakterien überhandnehmen. Es entstehen zunächst weiche Beläge (Plaque). Werden diese Beläge nicht regelmäßig durch gründliches Zähneputzen entfernt, lagern sich Mineralien darin ein. Die Beläge verfestigen sich und es bildet sich Zahnstein. Diese harten Beläge sind idealer Nährboden für Keime – es kommt zu einer massiven Besiedlung mit Bakterien. Früher oder später entwickelt sich eine Entzündung des Zahnfleischs (Gingivitis), die sich vor allem an den Zahnrändern zeigt. Die Gingivitis ist eine Vorstufe der Parodontose. Bleibt eine Entzündung des Zahnfleischs unbehandelt, kann sich daraus eine Entzündung des Zahnhalteapparats entwickeln. Dann weicht das entzündete Zahnfleisch nach und nach zurück und löst sich von den Zahnrändern – es entstehen Zahnfleischtaschen. Die bakterienbesiedelten Beläge können nun auch unter das Zahnfleisch wandern und immer weiter Richtung Zahnwurzel vordringen. Gelangen die Gifte aus dem Bakterienstoffwechsel in das Gewebe, kommt es zu einer natürlichen Abwehrreaktion – auch das Zahnbett entzündet sich. In der Folge baut sich der umgebende Kieferknochen immer weiter ab. Die betroffenen Zähne beginnen sich zu lockern und fallen in letzter Konsequenz aus.
Welche Faktoren sind für eine Parodontalerkrankung verantwortlich?
Ursächlich für eine Parodontose ist immer bakterieller Zahnbelag, der sich durch unzureichende Mundhygiene an den Zahnfleischrändern bildet. Es gibt jedoch auch Faktoren, die die Entstehung einer Parodontalerkrankung begünstigen. Dazu gehören zum Beispiel stetiger Stress oder psychische Belastungen wie auch Depressionen, die mit einer Schwächung des Immunsystems einhergehen. Aber auch Menschen mit Stoffwechselerkrankungen wie beispielsweise Diabetes tragen ein höheres Risiko, an einer Entzündung des Zahnhalteapparats zu erkranken. Das Gleiche gilt für Raucher. Bei Rauchern ist der Verlauf in der Regel schwerer – auch sprechen sie schlechter auf die Behandlung an. Die Problematik bei der Suche nach genetischen Faktoren für die Parodontitis besteht in der Besonderheit dieser Erkrankung, weshalb die Definition eines als „parodontal krank“ zu bezeichnenden Menschen sehr schwierig ist, da es von einem bestimmten Alter an ein ganzes Spektrum von leichtester bis schwerster Symptomatik gibt.
Besonders ältere Patienten können von möglichen Wechselwirkungen zwischen Osteoporose und Parodontitis bzw. Zahnverlust betroffen sein. Es gibt auch viele Krankheiten, bei deren medikamentöser Therapie Nebenwirkungen im oralen Bereich auftreten können. Einige der dafür verwendeten Medikamente können auch negative Auswirkungen auf eine Parodontalerkrankung haben. Der Erhalt des Normalgewichts, körperliche Bewegung und bestimmte Nahrungskomponenten können sich wiederum positiv auf das Parodontitisrisiko auswirken.
Woran ist eine Parodontose zu erkennen?
Die Erkrankung entwickelt sich schleichend und verläuft anfangs oft beschwerdefrei. Erste Anzeichen sind Schwellungen und Rötungen des Zahnfleisches an den Zahnfleischrändern, die häufig mit Zahnfleischbluten und Mundgeruch verbunden sind. Sie weisen auf eine Zahnfleischentzündung (Gingivitis) hin. Schreitet die Entzündung fort, geht das Zahnfleisch fast unmerklich zurück und gibt immer mehr Zahnsubstanz frei. Dadurch beginnen die Zähne länger zu wirken. Im weiteren Verlauf machen sich Veränderungen der Zahnstellung und wackelnde Zähne bemerkbar. Der Krankheitsverlauf ist meist nicht mit Schmerzen verbunden.
So lässt sich Parodontitis behandeln
Hauptziel einer Paradontitisbehandlung ist, den Krankheitsverlauf zum Stillstand zu bringen und die Entzündung dauerhaft zu beseitigen. Die Behandlung erfolgt in mehreren Schritten. Der Umfang der erforderlichen Maßnahmen richtet sich nach Krankheitsstadium und individueller Ausgangslage. Über das Stadium der Erkrankung gibt unter anderem ein parodontaler Screening-Test Auskunft. Dabei wird mit einer Art Sonde die Tiefe der Zahnfleischtaschen gemessen. Eine Röntgenaufnahme liefert Hinweise, ob und in welchem Maße bereits ein Knochenabbau stattgefunden hat. Eine mikrobiologische Analyse bestimmt die für die Erkrankung verantwortlichen Bakterienstämme. Anhand dieser Untersuchungsmethoden lässt sich das Entzündungsgeschehen gut beurteilen und es kann ein individueller Behandlungsplan erstellt werden.
Eine elementare Maßnahme, um Parodontitis erfolgreich zu behandeln, ist die Bekämpfung der Ursachen. Deshalb geht es in der ersten Behandlungsphase um die Eliminierung bestehender Bakterienherde. Dazu werden alle vorhandenen harten Beläge auf den Zähnen, in Zahnfleischtaschen und auf Zahnwurzeln mechanisch entfernt. Das geschieht mit örtlicher Betäubung und ist völlig schmerzfrei. Anschließend werden die Zähne mit einer speziellen Paste poliert, um eine erneute Besiedlung mit Bakterien zu verhindern, denn auf einer glatten Zahnoberfläche können Bakterien nur schwer haften. Eine Fluoridierung der Zahnoberflächen stärkt den Zahnschmelz und beugt dem Eindringen von Bakterien vor. In manchen Fällen ist die zusätzliche Einnahme von Antibiotika erforderlich, um besonders hartnäckige Bakterienstämme abzutöten.
Einige Wochen nach der Erstbehandlung überprüfen wir bei einer Kontrolluntersuchung, ob die Therapiemaßnahmen erfolgreich waren. In der Regel bildet sich die Entzündung in dieser Zeit vollständig zurück und die vorhandenen Zahnfleischtaschen schließen sich. Ist dies nicht der Fall, kann eine chirurgische Korrektur erforderlich sein, um Zahnsteinreste, die an schwer zugänglichen Stellen verblieben sind, zu entfernen. Dazu wird das Zahnfleisch über der Zahnwurzel mit einem kleinen Schnitt geöffnet. Bei dieser Gelegenheit bietet sich auch die Möglichkeit, einen eventuellen Knochenabbau mit bestimmten regenerativen Verfahren zu reparieren.
Je früher eine Parodontitis behandelt werden kann, desto besser stehen die Heilungschancen. Doch auch nach einer erfolgreichen Behandlung gilt es weiterhin wachsam zu sein. Nur durch gleichbleibend gründliche Mundhygiene, regelmäßige professionelle Zahnreinigung und Kontrolluntersuchungen lässt sich ein erneutes Aufflammen der Infektion dauerhaft verhindern.
Richtig Vorbeugen ist das A und O
Auch für eine Parodontalerkrankung gilt: Vorbeugen ist besser als Heilen. Entzündungen des Zahnbettes sind kein Schicksal, denn der Patient kann selbst viel tun, um die Entstehung einer Parodontose zu verhindern und sich vor fatalen Folgen für die Zahngesundheit zu schützen. Zu diesen Maßnahmen gehört zweimal täglich eine gründliche Zahnreinigung mit der Zahnbürste. Zusätzlich sollten einmal täglich alle Zahnzwischenräume aufmerksam gereinigt werden. Je nach Größe der Zwischenräume und Stellung der Zähne kann dies mit Zahnseide oder speziellen Zahnzwischenraumbürsten (Interdentalbürsten) geschehen. Trotz noch so gründlicher Reinigung können mitunter an schwer zugänglichen Stellen Beläge entstehen. Eine regelmäßige professionelle Zahnreinigung durch den Zahnarzt befreit die Zähne von schädlichen Ablagerungen.
Parodontose gefährdet nicht nur die Zahngesundheit
Eine Parodontose ist in keinem Falle zu unterschätzen, denn sie kann nicht isoliert betrachtet werden. Der Zahnhalteapparat ist integrativer Teil unseres Körpersystems – Erkrankungen des Parodontiums haben daher Auswirkungen auf den gesamten Organismus. Betroffene tragen ein erhöhtes Risiko an Herzleiden und Diabetes zu erkranken. Zahlreiche Studien legen nahe, dass durch eine effektive Parodontitistherapie die glykämische Einstellung von parodontal erkrankten Diabetikern verbessert werden kann. Besonders in der Schwangerschaft ist eine Parodontalerkrankung nicht ganz ungefährlich. Eine Entzündung des Zahnhalteapparats kann unbehandelt zu Komplikationen im Verlauf einer Schwangerschaft führen. Sie hat nicht nur Folgen für die werdende Mutter – sie wirkt sich auch auf das Ungeborene aus. Eine Parodontose wird unter anderem mit Frühgeburten und einem niedrigen Geburtsgewicht des Säuglings in Verbindung gebracht. Eine weitere Folge kann die sogenannte Präeklampsie sein, die unter anderem mit erhöhtem Blutdruck einhergeht und zu Komplikationen führen kann. Deshalb sollten gerade werdende Mütter besonderes Augenmerk auf gesunde Zähne legen.

